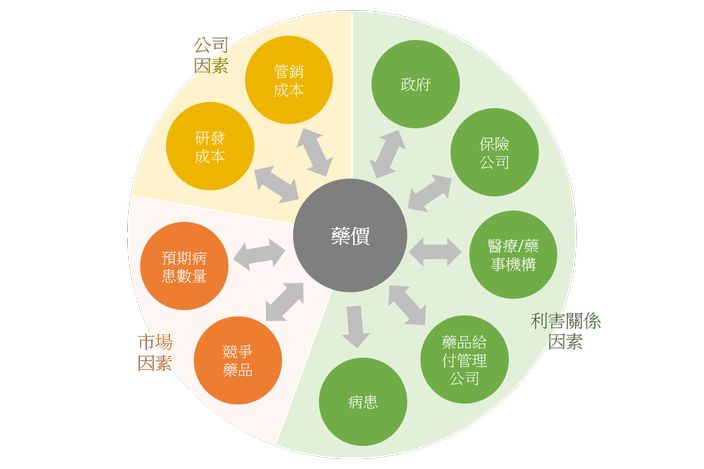
現今整體新藥開發呈現出高投資成本而低成效產出與低報酬期望值的情形,此將逐步推動藥價持續上升;然藥價的制定並非完全由藥廠所掌控,事實上因藥品的購買者、使用者與支付者為不同單位,故整體藥品流通與給付涉及的環節,例如保險機構、醫療機構與藥品給付管理公司(Pharmacy benefit management, PBM)與病患(註1)等(圖1)都可能會對藥品價格產生一定的影響力。
保險公司
一般而言,尚在專利期間的藥品,因價格較高,一般病患難以負擔,因此透過保險給付的模式,可有效降低患者的負擔,換言之,取得保險給付資格對於藥品提振市佔率與營收大有裨益。然各國在藥品保險負擔的規範差異,亦造成各國公辦保險機構或私人保險公司與藥廠協商藥價談判力量的差異。
在美國有為數眾多的保險公司,然缺乏一個整體的健康保險系統或機構,每間保險公司背後的承保人數量不多,對於藥品價格的談判力量不足。此外美國公辦也是最大的醫療保險Medicare,受限於Medicare Modernization Act(2003)法案的限制,使得Medicare無法跟藥廠進行藥價的協商(註2)。然政府公辦保險機構與藥廠進行價格的談判則廣泛存在於加拿大、歐盟、中東與亞洲大部分國家,在這些地區,因公權力的介入,使得保險單位負擔較低及保險受益病患可以享有更優惠的價格。根據Joshua等人的調查指出,在2000~2011年間被FDA與EMA核准的癌症藥品,在歐洲藥品的平均價格比美國便宜約10%,即便是與美國Medicare給付的藥品價格相較亦便宜約8%。IMS Health的調查指出,歐盟的癌症藥價比美國便宜約20~40%。以治療慢性骨髓癌(CML)的Glivec為例,在紐西蘭價格一劑約1,000美元,在荷蘭、西班牙與瑞士,約3,500美元,在美國則高達6,000美元(註3,4)。
在英國,英國國家健康與照顧卓越研究院(The National Institute for Health and Care Excellence, NICE)負責把關英國國家健康服務(National Health Service, NHS)(註5)對藥物給付與否的決策。舉例來講,NICE曾針對Alexion Pharmaceuticals用於治療非典型性尿毒溶血症候群(atypical hemolytic uremic syndrome)的藥物Solaris一年療程的訂價為568,583美金,要求Alexion Pharmaceuticals揭露出研究開發與製造成本,並說明成本與售價之間的關係(註6)。此外NICE亦曾針對Sanofi與Regeneron所開發的大腸直腸癌(colorectal cancer)藥物Zaltrap做出不給付的決定,其因Zaltrap作用機制與Roche(Genentech)的Avastin類似,透過抑制VEGF來降低血管新生作用,兩款藥副作用相仿,然藥效面,Zaltrap僅比Avastin多增加1.4個月的存活期,其價格卻為Avastin的兩倍,達約11,000美元/月(註7,9)。
醫療/藥事機構
雖然單一間醫療/藥事機構的藥品採購決策對整體藥物市場銷售額的影響甚微,然一間具指標性的醫學中心對特定藥品採用的象徵性意義可能大於實質面對銷售額的貢獻。美國史隆-凱特琳癌症中心(Memorial Sloan-Kettering Cancer Center, MSKCC)也基於與英國NICE相似的理由決定不採用Zaltrap,Sanofi於2012年8月為此妥協,雖不改變Zaltrap的定價,然給予MSKCC近50%的折扣,此舉降低了醫院使用藥物的成本,可能影響醫療機構對藥品採購決策,然並無法降低保險給付的成本(註9,10,11)。
藥品給付管理公司(Pharmacy benefit management)
藥品給付管理公司(PBM)作為製藥公司、保險公司、藥事單位、患者間的中間人角色,負責處理與申報藥品給付,其會參與在藥事單位與製藥公司的藥價談判中,目的在於降低藥品費用的支出與控制醫療保險及私人企業對藥品費用的負擔。PBM公司近年來意圖透過將藥品從其藥品目錄刪除以要求製藥公司降低藥價,而製藥公司為了要讓自己的藥品仍留在PBM公司給付的藥品目錄中,可能會提供更好的價格折扣。Express Scripts為美國最具規模的PBM公司之一,病患涵蓋量約2,500萬人,其在2014年刪除了48款藥品,美國第二大PBM公司CVS Caremark分別在2012年與2014年刪除30款與70款藥品(註12)。
舉個別案例而言,Express Scripts因Gliead用於C肝治療的藥品Sovaldi(84,000美元/療程)與Harvoni(95,000美元/療程)價格昂貴,Express Scripts透過與AbbVie協商取得折扣,聲明要全面採用AbbVie治療C肝的藥品VieKira Pak(83,319美元/療程)以抵制Gliead在C肝藥品的訂價行為(註13),雖Gliead暫未退讓,但此消息出來後使其股價在連兩個交易日內重挫逾17%。此外GlaxoSmithKline用來治療氣喘、支氣管發言與慢性阻塞性肺炎(COPD)的Advair即因Express Scripts將其刪除而使得該藥品在2014年第一季銷售額下降了30%,反之競爭對手AstraZeneca之Symbicort則因此受惠,業績成長20%(同註14)。
病患
雖然單一病患的聲音是薄弱的,然一些疾病存在病患權益團體(patient advocacy group)來為所屬疾病之病患爭取權益,包含藥價議題。在1989年,AIDS(後天免疫不全症候群)患者僅有1987年甫上市的Azidothymidine(AZT)可治療,然其訂價為8,000美元/年,在當時為最貴的藥物之一,隨即引起愛滋平權聯盟(AIDS Coalition to unleash Power, ACT UP)的抗議,該團體更要求紐約證交所停止交易AZT之藥廠Burroughs Wellcome之股票,4天後Burroughs Wellcome退讓,將AZT降價20%。此外ACT UP還向FDA要求加快藥物審查流程,以使AIDS的治療有更多藥物可供選擇,FDA後續公佈藥品的加速審查流程(Accelerated approval program),此也進一步增加AIDS藥品市場競爭的產品數量(註15)。
雖然藥廠對於藥價制定握有大部分的主導權,綜合上述可以觀察到各個利害關係單位有可能對於藥價存在一定影響力,相較於美國由藥廠自主定價、公辦保險不協商藥價的市場,臺灣由公權力強制介入的全民健康保險對藥廠之議價力量則屬於天秤的另一端。現今藥價的訂定主要依藥廠想要創造出多大的市場而定,然對於病患或整個醫療照護系統的效益是脫鉤的;從2012年FDA通過的12款抗癌藥(註16)可以觀察出,僅有3款藥有延長存活期的效果,而其中的2款藥延長的時間低於2個月,然有9款藥價格超過10,000美元/月(註17)。藥價的決定應回歸到價值,也就是醫療/藥事機構、保險公司或藥品給付管理公司可整合FDA核准藥品的因素進是否給付或藥品採購/採用的評估與決策中,並進一步據此向藥廠協商藥價;以癌症藥物為例,可採用存活率的改善或延長(例如:無惡化存活時間Progression Free Survival, PFS)、生活品質的改善(例如:生活質量調整年QALYs)與副作用的降低或改善等作為衡量藥品價值的參數之一(註18)。同樣的,藥廠也可採用以價值為基礎的訂價模式(value-based pricing),藉此向病患、醫師與給付者說明其藥品價格背後實質的證據基礎,使得藥價利害關係者更能夠接受。
(註1) 藥品給付管理公司(Pharmacy Benefit Management),作為製藥公司、保險公司、零售藥局、患者間的中間人角色,進行處方藥的管理,目的在於降低藥品費用的支出。現無統一之中文譯名,除上述外,亦稱為藥品福利管理公司、藥物供給管理公司。
(註2)美國於2010年通過的患者保護與平價醫療法案(Patient Protection and Affordable Care Act)並未賦予美國聯邦政府進行藥價協商的權利。資料來源 (最後瀏覽日期2015/02/16)
(註3,11,15)Why are drug costs so high in the United States?, Roxanne Nelson (最後瀏覽時間2015/2/16)
(註4)Compared to US practice, evidence-based reviews in Europe appear to lead to lower prices for some drugs, Joshua et al.
(註5)英國國家健康服務(National Health Service, NHS)相當於英國的國民健康保險
(註6)Rarefied drug pricing, Nature Biotechnology editorial
(註7,9)Why new drugs are so expensive- A tale of two drugs, Barry Werth (最後瀏覽時間2015/2/16)
(註8,10)In Cancer Care, Cost Matters, Peter et al (最後瀏覽時間2015/2/16)
(註12,14)Health Insurers Pressing Down on Drug Prices, Andrew Pollack (最後瀏覽時間2015/2/16)
(註13)Drug price war takes pharma back to the future, Matthew (最後瀏覽日期2015/02/16)
(註16)matinib(6,982美元/月)、Dasatinib(9,817美元/月)、Nilotinib(9,163美元/月)、Bosutinib(9,817美元/月)、Sorafenib(10,555美元/月)、Sunitinib(11,957美元/月)、Everolimus(8,984美元/月)、Temsirolimus(6,355美元/月)、Pazopanib(7,778美元/月)、Bevacizumab(11,684美元/月)、Erlotinib(5,765美元/月)、Cetuximab(24,092美元/月)、Lapatinib(5,120美元/月)、Trastuzumab(5,295美元/月)、Brentuximab(16,768美元/月)、Crizotinib(11,946美元/月)、Ipilimumab(36,540美元/月)、Venmurafenib(12,282美元/月)、Ruxolitinib(8,400美元/月)、Lenalidomide(10,103美元/月)
(註17,18)Cancer Drugs in the United States: Justum Pretium- The just price, Hagop
文章來源:宇智顧問股份有限公司